Dr. Josep Morera Prat
La Enfermedad Pulmonar Obstructiva Crónica (EPOC), en inglés COPD, es una enfermedad común pero heterogénea, secundaria principalmente al hábito tabáquico. Representa la cuarta causa de mortalidad mundial.
Cuando se habla de causa de mortalidad mundial se distinguen tres subgrupos: enfermedades transmisibles (infecciosas); enfermedades no transmisibles (como por ejemplo EPOC, infarto de miocardio y enfermedades oncológicas); y enfermedades que se producen por accidente (guerras, accidentes de tráfico y suicidios).
La EPOC, a pesar de su heterogeneidad, tiende casi inexorablemente al empeoramiento, salvo que la causa sea eliminada. Cuanto más tarde se elimine la causa, más se precisará de tratamientos para aliviar sus síntomas y evitar o retrasar las complicaciones. No obstante, dejar de fumar es la gran decisión y la clave para tratar la EPOC.
En esta entrevista, el doctor Josep Morera Prat, referente en neumología a nivel nacional y especialista en EPOC del instituto de Neumología NeumoTeknon, nos acerca a esta enfermedad respiratoria crónica.
¿Qué es la EPOC?
La EPOC es una enfermedad pulmonar respiratoria crónica producida por la inhalación de una o varias sustancias tóxicas repetidamente, la principal de las cuales es el tabaco.
También puede asociarse a la exposición del humo de leña en el interior de las casas para calentarse o cocinar, algo común en países como la India o los Andes. Otra causa son las enfermedades sistémicas, como la artritis reumatoide, entre otras.
Igualmente, se asocia a determinadas enfermedades profesionales, como la bisinosis, causada por la inhalación del polvo del algodón, que padecían los trabajadores de la industria textil, siendo en China su prevalencia todavía alta.
¿Qué diferencia hay entre bronquitis, enfisema y EPOC?
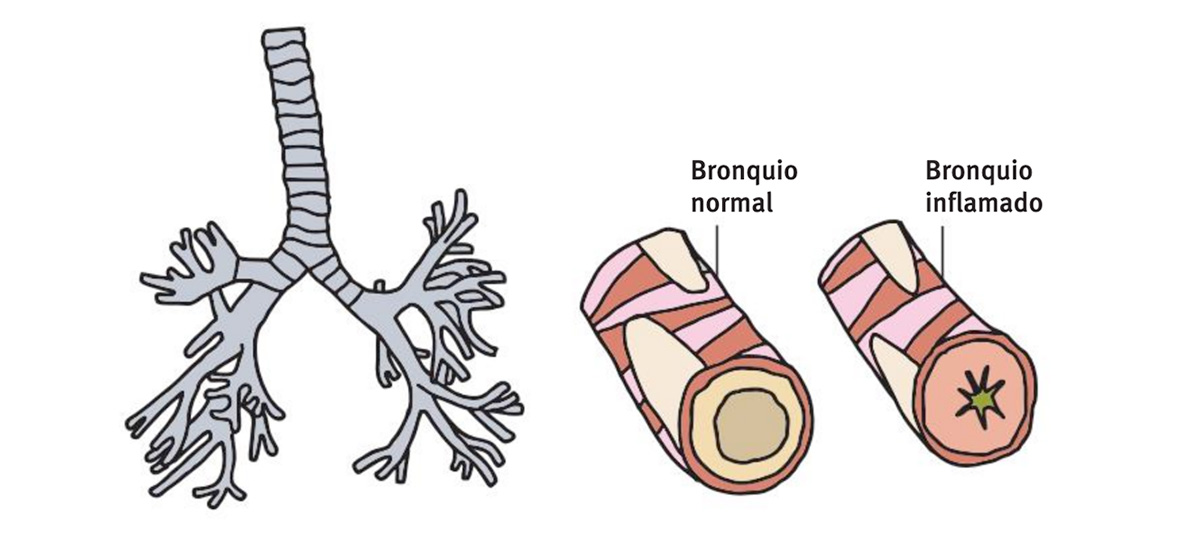
La EPOC, que ya hemos dicho que es heterogénea, tiene dos expresiones principales: puede ser el resultado de inflamación de los bronquios y sus ramificaciones bronquiales y producir una bronquitis crónica, o bien ser el resultado de la destrucción progresiva de las paredes de los alveolos pulmonares, conocido como enfisema. Frecuentemente encontramos una combinación de ambos mecanismos.
¿Hay otras formas de lesiones que también conducen a la EPOC?
La EPOC en sí misma está definida por un criterio numérico, que es tener un cociente FEV1/FVC inferior al 70%. Esta definición, por otra parte universal, es considerada muy débil por parte de algunos neumólogos, porque solo contempla dos parámetros de función respiratoria (hay más). Por ejemplo, este cociente en individuos sanos tiende a disminuir con la edad por debajo del 70%, y en cambio puede ser normal en pacientes con enfermedad avanzada, por el aumento de un parámetro (DLCO), objetivado en enfisema avanzado, y no contemplado en la definición clásica de EPOC.
¿A qué edad aparece la EPOC?
La EPOC empieza al poco tiempo de que el fumador haya iniciado el hábito tabáquico y suele llegar a severa alrededor de los 60 años de edad.
De todos modos, las formas severas de EPOC son cada vez menos frecuentes en el mundo desarrollado, porque el diagnóstico se realiza más precozmente y también porque los pacientes tienen mayor información del daño que causa el tabaco.
¿La EPOC afecta más a los hombres o a las mujeres?
Las diferencias de género en la EPOC no están bien definidas. En nuestro país, la EPOC se ha asociado tradicionalmente más a los hombres, pero afecta a ambos sexos. Lo que sí está estudiado y aceptado es que existen diferencias anatómicas y funcionales entre el aparato respiratorio masculino y femenino. El tamaño corporal del varón es superior al de la mujer, y el patrón respiratorio entre géneros también presenta diferencias. Un hombre adulto realiza alrededor de 14 respiraciones por minuto, mientras que las mujeres realizan alrededor de 16. La respiración de los hombres es diafragmática, mientras que la mujer usa preferentemente la respiración torácica. La causa podría estar relacionada con las dificultades que una mujer tendría para respirar con el abdomen durante el embarazo, aprendiendo las mujeres a través de los siglos a utilizar otros grupos musculares. Estas diferencias hacen que la inhalación del humo del tabaco y la distribución de los tóxicos en el interior de los pulmones sean distintas, afectando a unas bifurcaciones bronquiales más que a otras en función del género.
¿Es reversible el daño provocado por el tabaco en nuestra salud?
Varios estudios acerca del hábito de fumar señalan que los fumadores que dejan el tabaco antes de los 35 años pueden recuperarse de los efectos nocivos del tabaco para la salud y mantener una buena calidad y esperanza de vida equivalentes a las de los no fumadores. En el caso de las personas que fuman más allá de los 60 años, la esperanza de vida se reduce estadísticamente entre ocho y 12 años.
¿Qué síntomas produce la EPOC?
Los síntomas o manifestaciones principales de la enfermedad son tos y expectoración. También ahogo(disnea) al andar o al intensificar la actividad, que aumenta con los años. Cuando el paciente presenta disnea, tiene un significado de enfermedad avanzada. Estos pacientes sufren con frecuencia infecciones bronquiales de repetición, que las llamamos exacerbaciones, y que empeoran el pronóstico.
¿Cuándo es aconsejable ir al médico?
Por iniciativa propia, el paciente casi nunca acude al médico hasta que se ahoga, porque sabe que este le dirá que tiene que dejar de fumar. Es aconsejable acudir al especialista cuando se presentan los primeros síntomas.
¿Cómo se diagnostica la EPOC?
La espirometría es la prueba básica para el estudio de la función pulmonar y se utiliza como primer screening, aunque el neumólogo debe profundizar, y es importante realizar también un test de Difusión Pulmonar (DLCO), que es una prueba que mide cómo se realiza el intercambio gaseoso en los pulmones. Hay pacientes que durante años tienen una espirometría normal, pero en la prueba de Difusión Pulmonar presentan valores muy por debajo de lo adecuado. La radiografía de tórax, aunque obligada, puede omitir anomalías ya presentes mientras que el TAC Torácico de Alta Resolución (TCAR) detectará las fases precoces de enfisema y broncopatía.
¿Qué otras enfermedades se asocian a la EPOC?
La mayoría de los pacientes con EPOC presentan más frecuentemente que la población general otras enfermedades asociadas, conocidas como comorbilidades. Las más frecuentes son las enfermedades cardiovasculares y el cáncer de pulmón.
¿Cómo se trata la EPOC?
El tratamiento más importante es abandonar el tabaco. Seguir fumando empeora poco a poco la función pulmonar a pesar del tratamiento.
Los medicamentos más importantes para la EPOC son los broncodilatadores (beta-2 adrenérgicos y anticolinérgicos), y los antiinflamatorios (corticoides inhalados).
Los broncodilatadores beta-2 adrenérgicos pueden ser de dos tipos: de acción prolongada o de acción corta, y los anticolinérgicos también.
Los corticoides inhalados disminuyen la inflamación de las vías respiratorias.
¿Algunas veces estos medicamentos se combinan entre ellos?
Para facilitar el tratamiento de la EPOC y aumentar su eficacia, actualmente existen combinaciones de todos ellos. La vía inhalada es la vía de elección (inhaladores, espráis) porque van directamente a los pulmones. Casi siempre aconsejo los más sencillos e intuitivos para mejorar el cumplimiento. El mejor sistema es el más simple.
Históricamente se utilizaron en primer lugar aerosoles, posteriormente potenciados o no por cámaras interpuestas. Más tarde se introdujeron sistemas más sofisticados que suministraron los fármacos en forma de polvo y aún entre ellos, el diseño de ingeniería puede proporcionar partículas de mayor o menor tamaño, por ejemplo, superiores o inferiores a cinco micras.
Así mismo, las combinaciones pueden ser sumatorias, o bien moleculares.
El gran número de posibilidades de combinaciones en el tratamiento ha hecho que el número de marcas en el mercado se haya multiplicado notablemente.
El tipo de inhalador puede ser el elemento decisivo para elegir un fármaco.
Los antibióticos son fundamentales en los pacientes colonizados crónicos y actualmente las dos tendencias principales son los tratamientos puntuales de siete a 12 días duración, más o menos ad hoc con el cultivo de esputo, y los tratamientos de secuencias prolongadas en periodo de 3, 6, o incluso 12 meses consecutivos (Azitromicina).
La oxigenoterapia a domicilio, y/o a la deambulación, es el tratamiento coadyuvante en las etapas más avanzadas de la EPOC.
¿Por qué el paciente con EPOC ha de vacunarse de la gripe?
El virus de la gripe puede provocar un empeoramiento de la EPOC y, por ello, siempre recomiendo a mis pacientes la vacuna de la gripe. La vacuna evita que el paciente contraiga la gripe y en caso de contraerla, que sea más leve.
¿Una persona con EPOC tiene más riesgo de contagiarse de COVID-19?
De lo que el paciente con EPOC tiene más riesgo, es que si contrae la Covid 19 desarrolle una forma grave. El riesgo de infectarse está muy relacionado con edad, género, obesidad o comorbilidades. Quiero destacar que se había sugerido que los corticoides inhalados tenían un efecto agravante y posteriormente se ha defendido todo lo contrario, que tienen un efecto protector. Creo que no hay suficiente evidencia para ninguna de las hipótesis.
¿Los pacientes con EPOC tienen que llevar mascarilla?
Los pacientes con EPOC tienen que llevar mascarilla si están expuestos. Yo les aconsejo que utilicen las de tipo FFP2 y que escojan el trayecto que deben realizar para encontrarse con el menor número de personas posible. Las personas con disnea o ahogo severos pueden bajársela si van caminando y tienen dificultad para respirar y, en caso de cruzarse con alguien, volver a colocársela.